Bút tiêm tiểu đường Levemir FlexPen 100U/ml
Levemir Flexpen 100U/ml bút tiêm có thành phần chính là Insulin detemir, được dùng để điều trị bệnh đái tháo đường ở người lớn, thiếu niên và trẻ em từ 1 tuổi trở lên.
- Thông tin sản phẩm
Thành phần
Bút tiêm tiểu đường Levemir Flexpen có thành phần:
- Insulin detemir: 100IU.
Công dụng
- Bút tiêm Levemir Flexpen được dùng trong điều trị bệnh tiểu đường ở người lớn, thiếu niên và trẻ em từ 1 tuổi trở lên.
Liều dùng thuốc Levemir FlexPen
Levemir FlexPen là insulin analogue nền, hòa tan có thời gian tác dụng kéo dài (đến 24 giờ). So với các insulin khác, liệu pháp điều trị insulin nền-nhanh với Levemir FlexPen không kèm theo tăng cân. Nguy cơ hạ đường huyết về ban đêm thấp hơn so với insulin NPH (Neutral Protamine Hagedorn) cho phép chuẩn độ liều tăng cao hơn nhằm đạt được mức glucose huyết mục tiêu trong liệu pháp điều trị insulin nền-nhanh.
Levemir FlexPen đạt được hiệu quả kiểm soát đường huyết lúc đói (FPG) tốt hơn so với insulin NPH.
Levemir FlexPen có thể dùng liệu pháp đơn trị là insulin nền hoặc liệu pháp phối hợp insulin nhanh. Levemir FlexPen cũng có thể dùng phối hợp với các thuốc điều trị đái tháo đường dạng uống và/hoặc đồng vận thụ thể GLP-1.
Liều dùng:
- Khi Levemir FlexPen 100U/ml được sử dụng phối hợp với các thuốc điều trị đái tháo đường dạng uống hoặc với đồng vận thụ thể GLP-1, khuyến cáo dùng Levemir FlexPen 1 lần/ngày, liều khởi đầu là 0,1-0,2 U/kg hoặc 10 U ở bệnh nhân người lớn. Liều Levemir FlexPen nên được chuẩn độ dựa trên nhu cầu của từng bệnh nhân.
- Khi sử dụng thêm đồng vận thụ thể GLP-1 cho bệnh nhân đang sử dụng Levemir, khuyến cáo nên giảm 20% liều Levemir ban đầu để giảm thiểu nguy cơ hạ đường huyết. Tiếp theo đó, liều được điều chỉnh theo từng bệnh nhân.
- Đối với việc điều chỉnh liều theo từng cá nhân, khuyến cáo nên theo hai hướng dẫn tự chuẩn độ liều cho người lớn.
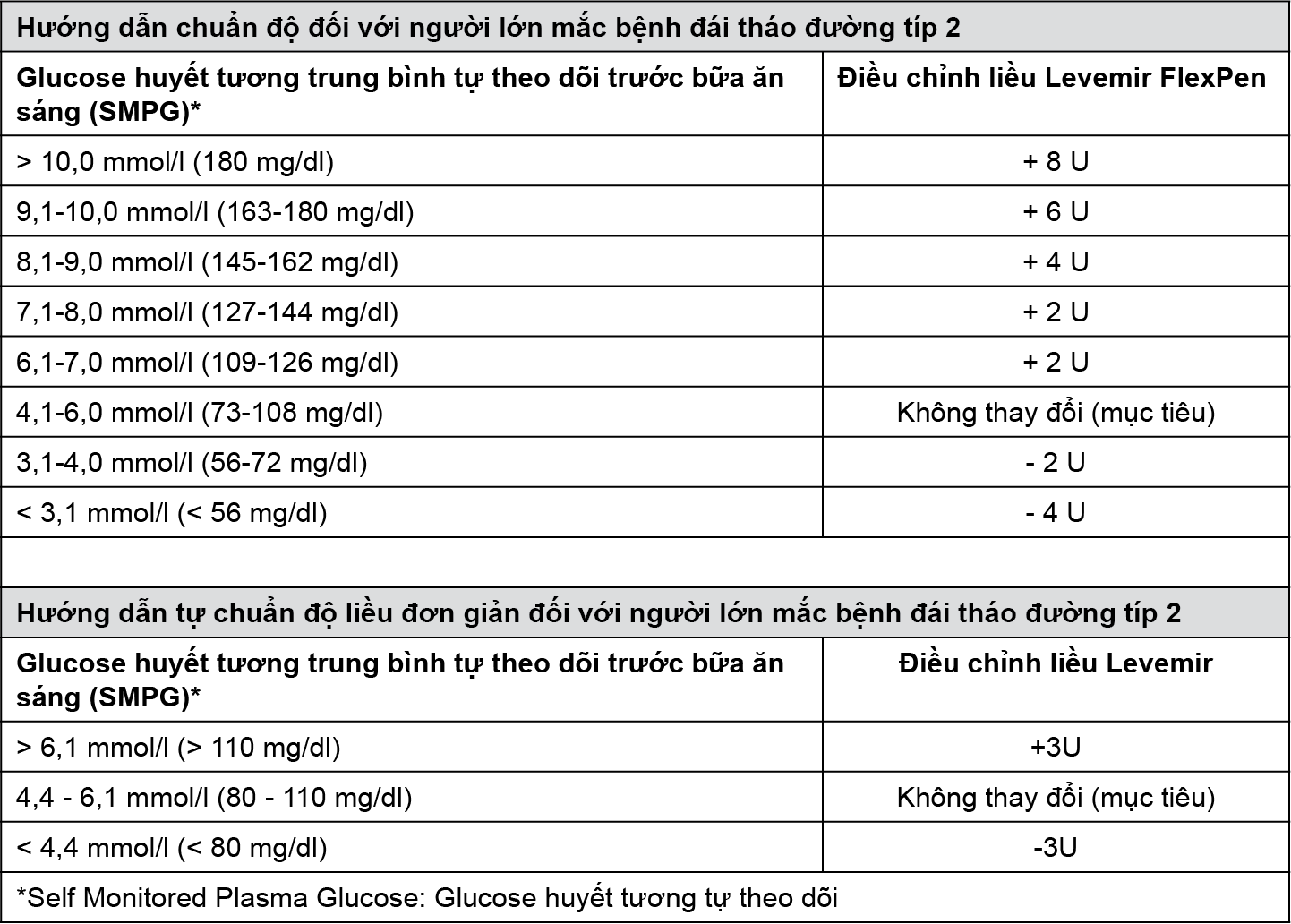
- Khi Levemir FlexPen được sử dụng như một phần của liệu pháp điều trị insulin nền-nhanh, nên dùng Levemir FlexPen 1 hoặc 2 lần mỗi ngày tùy theo nhu cầu của bệnh nhân. Liều Levemir FlexPen nên được điều chỉnh theo từng bệnh nhân.
- Đối với những bệnh nhân cần dùng liều 2 lần mỗi ngày để kiểm soát tối ưu glucose huyết, liều buổi tối có thể sử dụng vào buổi tối hoặc lúc đi ngủ. Việc điều chỉnh liều có thể cần thiết nếu bệnh nhân tăng hoạt động thể lực, thay đổi chế độ ăn thông thường hoặc đang có bệnh đi kèm.
Nhóm bệnh nhân đặc biệt:
- Cũng như với tất cả các chế phẩm insulin, ở những bệnh nhân cao tuổi và những bệnh nhân suy thận hoặc suy gan, nên tăng cường theo dõi glucose và liều Levemir FlexPen nên được điều chỉnh theo từng bệnh nhân.
Nhóm bệnh nhi:
- Levemir FlexPen có thể dùng cho thiếu niên và trẻ em từ 1 tuổi trở lên (xem phần Dược động học). Khi thay đổi dùng insulin nền sang dùng Levemir FlexPen, việc giảm liều insulin nền và insulin nhanh nên được cân nhắc theo từng bệnh nhân, để giảm nguy cơ hạ đường huyết (xem phần Cảnh báo).
- Ở trẻ em và thiếu niên, nên tăng cường theo dõi glucose và liều Levemir FlexPen nên được điều chỉnh theo từng bệnh nhân.
- Hiệu quả và độ an toàn của Levemir FlexPen ở trẻ em dưới 1 tuổi chưa được thiết lập.
- Chuyển sang từ những chế phẩm insulin khác
- Có thể cần phải điều chỉnh liều và thời gian tiêm thuốc khi chuyển từ các chế phẩm insulin tác dụng trung bình hoặc insulin tác dụng kéo dài sang Levemir FlexPen (xem mục Cảnh báo).
- Cũng như tất cả các chế phẩm insulin, theo dõi chặt chẽ glucose được khuyến cáo trong giai đoạn chuyển đổi và những tuần khởi đầu sau đó.
- Có thể cần phải điều chỉnh thuốc điều trị đái tháo đường kèm theo (liều và/hoặc thời gian sử dụng thuốc điều trị đái tháo đường hoặc các chế phẩm insulin tác dụng nhanh sử dụng đồng thời).
Cách dùng bút tiêm Levemir FlexPen
Levemir FlexPen chỉ dùng tiêm dưới da. Levemir FlexPen không được tiêm tĩnh mạch vì có thể gây hạ đường huyết trầm trọng. Tiêm bắp cũng nên tránh. Levemir FlexPen không được sử dụng trong bơm truyền insulin.
Levemir FlexPen được dùng tiêm dưới da vùng thành bụng, đùi, phần trên cánh tay, vùng cơ delta hoặc vùng mông. Nên luôn thay đổi vị trí tiêm trong cùng một vùng tiêm để giảm nguy cơ loạn dưỡng mỡ. Cũng như với tất cả các chế phẩm insulin, thời gian tác dụng sẽ thay đổi tùy theo liều dùng, vị trí tiêm, lưu lượng máu, nhiệt độ và mức độ hoạt động thể lực.
Levemir FlexPen là bút tiêm bơm sẵn thuốc được thiết kế để sử dụng với kim NovoFine hoặc NovoTwist dùng một lần có độ dài 8mm. FlexPen cung cấp 1-60 đơn vị, mỗi lần tăng 1 đơn vị.
Levemir FlexPen được mã hóa màu và được đóng kèm trong hộp với một tờ hướng dẫn sử dụng chi tiết.
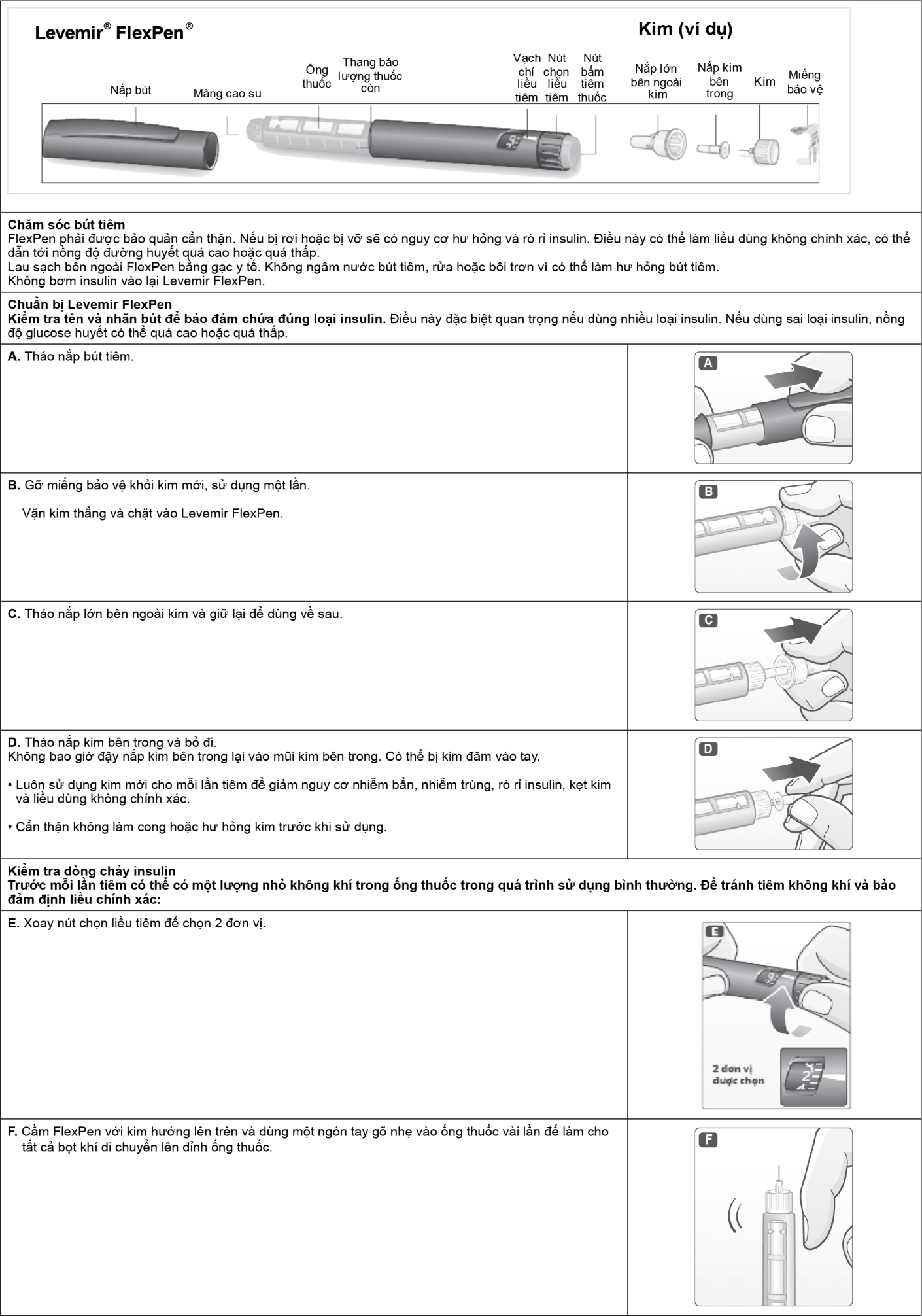

- Không được cho người khác sử dụng chung kim và Levemir FlexPen.
- Không được bơm thuốc vào lại ống thuốc.
- Không được sử dụng Levemir FlexPen nếu dung dịch không trong suốt và không màu.
- Không được sử dụng Levemir FlexPen đã bị đông lạnh.
- Nên khuyên bệnh nhân hủy kim cẩn thận sau mỗi lần tiêm.
Quá liều
- Không thể xác định rõ về sự quá liều đối với insulin, tuy nhiên hạ đường huyết có thể phát triển qua các giai đoạn liên tiếp nếu dùng liều quá cao so với nhu cầu của bệnh nhân:
- Giai đoạn hạ đường huyết nhẹ, có thể điều trị bằng cách dùng glucose uống hay các sản phẩm có đường. Vì vậy, bệnh nhân đái tháo đường được khuyên luôn mang theo người những sản phẩm có đường.
- Giai đoạn hạ đường huyết nặng, khi bệnh nhân bị bất tỉnh, có thể điều trị bằng tiêm bắp hay tiêm dưới da glucagon (0,5 đến 1 mg) do một người đã được hướng dẫn cách tiêm, hoặc dùng glucose tiêm truyền tĩnh mạch do một nhân viên y tế thực hiện. Phải dùng glucose đường tĩnh mạch, nếu bệnh nhân không đáp ứng với glucagon trong vòng 10-15 phút. Khi bệnh nhân tỉnh lại cần cho dùng thức ăn có chứa carbohydrate để phòng ngừa tái phát.
Không sử dụng trong trường hợp sau
- Quá mẫn với hoạt chất hay bất kỳ tá dược nào của thuốc.
Tác dụng không mong muốn
Tóm tắt về các dữ liệu an toàn:
- Các phản ứng phụ đã quan sát thấy ở bệnh nhân sử dụng Levemir FlexPen chủ yếu là do tác dụng dược lý của insulin. Ước tính tổng tỷ lệ phần trăm bệnh nhân điều trị dự kiến sẽ gặp các phản ứng phụ của thuốc là 12%.
- Phản ứng phụ đã được báo cáo thường gặp nhất trong quá trình điều trị là hạ đường huyết, xin xem phần c dưới đây.
- Theo các nghiên cứu lâm sàng thì hạ đường huyết nặng, được xác định là cần phải có sự can thiệp bên ngoài, xảy ra ở khoảng 6% bệnh nhân điều trị bằng Levemir FlexPen.
- Các phản ứng tại chỗ tiêm thường gặp hơn khi điều trị bằng Levemir FlexPen so với insulin người. Các phản ứng này bao gồm đau, đỏ, nổi mề đay, viêm, bầm tím, sưng và ngứa tại chỗ tiêm. Hầu hết những phản ứng tại chỗ tiêm nhẹ và thoáng qua, nghĩa là chúng thường mất đi khi tiếp tục điều trị trong vài ngày đến vài tuần.
- Vào lúc bắt đầu điều trị bằng insulin, có thể xảy ra bất thường về khúc xạ và phù; những phản ứng này thường có tính chất tạm thời. Việc cải thiện nhanh sự kiểm soát glucose huyết có thể liên quan với bệnh đau thần kinh cấp, thường có thể hồi phục. Liệu pháp insulin tăng cường với sự cải thiện đột ngột về kiểm soát đường huyết có thể liên quan với bệnh võng mạc do đái tháo đường xấu đi tạm thời, trong khi việc cải thiện kiểm soát đường huyết dài hạn làm giảm nguy cơ tiến triển của bệnh võng mạc do đái tháo đường.
Bảng danh mục các phản ứng phụ: Các phản ứng phụ được liệt kê dưới đây dựa trên các dữ liệu lâm sàng và được phân loại theo tần suất và nhóm cơ quan hệ thống của MedDRA. Các nhóm tần suất được xác định theo quy ước sau: Rất thường gặp (≥1/10); thường gặp (≥1/100 đến <1/10); ít gặp (≥1/1.000 đến <1/100), hiếm gặp (≥1/10.000 đến <1/1.000); rất hiếm gặp (<1/10.000), chưa rõ tần suất (không thể ước tính từ các dữ liệu hiện có).
Mô tả các phản ứng phụ chọn lọc:
- Phản ứng dị ứng, phản ứng dị ứng tiềm ẩn, nổi mề đay, nổi ban, phát ban: Phản ứng dị ứng, phản ứng dị ứng tiềm ẩn, nổi mề đay, nổi ban, phát ban ít gặp khi Levemir FlexPen được sử dụng trong liệu pháp điều trị insulin nền-nhanh. Tuy nhiên, khi được sử dụng phối hợp với thuốc điều trị đái tháo đường dạng uống, 3 nghiên cứu lâm sàng đã cho thấy tần suất thường gặp (đã quan sát thấy phản ứng dị ứng và phản ứng dị ứng tiềm ẩn là 2,2%).
- Phản ứng phản vệ: Sự xuất hiện các phản ứng quá mẫn toàn thân (bao gồm nổi ban toàn thân, ngứa, đổ mồ hôi, rối loạn tiêu hóa, phù mạch thần kinh, khó thở, đánh trống ngực và giảm huyết áp) rất hiếm gặp nhưng có thể đe dọa tính mạng.
- Hạ đường huyết: Phản ứng phụ đã được báo cáo thường gặp nhất là hạ đường huyết, có thể xảy ra nếu liều insulin quá cao so với nhu cầu insulin. Hạ đường huyết nặng có thể dẫn đến bất tỉnh và/hoặc co giật và có thể gây ra suy giảm tạm thời hay vĩnh viễn chức năng não hoặc thậm chí tử vong. Các triệu chứng của hạ đường huyết thường xuất hiện đột ngột, có thể bao gồm đổ mồ hôi lạnh, da xanh tái và lạnh, mệt mỏi, bồn chồn hoặc run, lo âu, mệt hoặc yếu bất thường, lú lẫn, khó tập trung, buồn ngủ, đói quá mức, thay đổi thị lực, nhức đầu, buồn nôn và đánh trống ngực.
- Loạn dưỡng mỡ: Loạn dưỡng mỡ (bao gồm phì đại mô mỡ, teo mô mỡ) có thể xảy ra tại chỗ tiêm. Thay đổi liên tục vị trí tiêm trong một vùng tiêm nhất định làm giảm hoặc phòng ngừa các phản ứng này.
Thông báo cho bác sĩ những tác dụng không mong muốn gặp phải khi sử dụng thuốc.
Hướng dẫn cách xử trí ADR:
- Các phản ứng dị ứng tại chỗ có thể xảy với bất cứ loại insulin nào và có thể xảy ra trong vòng 1- 3 tuần sau khi bắt đầu điều trị. Các phản ứng tại chỗ thường tương đối nhẹ và thường hết trong vài ngày hoặc tuần. Kỹ thuật tiêm kém cũng góp phần vào phản ứng tại chỗ. Biểu hiện mẫn cảm tức thì thường xảy ra trong vòng 30 – 120 phút sau khi tiêm, có thể kéo dài trong vài giờ hoặc ngày và thường tự hết. Dị ứng insulin thực sự hiếm có, biểu hiện bằng nổi mày đay toàn thân, nốt phỏng, khó thở, thở khò khè (wheezing), hạ huyết áp, tim đập nhanh, vã mồ hôi, phù mạch và phản vệ. Các phản ứng này chủ yếu xảy ra khi dùng insulin ngắt quãng hoặc ở người có kháng thể kháng insulin tăng trong máu. Nhiều trường hợp nặng đòi hỏi phải sẵn sàng cấp cứu. Người bệnh nào đã có phản ứng dị ứng nặng phải được làm test da trước khi dùng bất cứ thuốc insulin mới nào. Có thể giải mẫn cảm cho người bệnh có tiềm năng dị ứng. Vì thường hay bị dị ứng với insulin bò hoặc lợn, hoặc protamin, hoặc protein, có thể ngăn chặn các phản ứng dị ứng về sau bằng cách thay thế một insulin chứa ít protein (như các insulin tinh chế bao gồm insulin người) hoặc không chứa protamin.
- Nếu có hiệu ứng Somogyi, giảm liều buổi chiều insulin tác dụng trung gian hoặc tăng bữa phụ tối. Nếu có hiện tượng bình minh, tăng liều buổi tối insulin tác dụng trung gian và/hoặc tiêm muộn (như tiêm vào lúc đi ngủ, không tiêm vào bữa chiều).
- ADR phổ biến nhất của insulin là hạ glucose huyết và có thể cả hạ kali huyết. Đặc biệt chú ý đến người có nguy cơ cao như đói, có đáp ứng kém chống lại hạ glucose huyết (như người bệnh có bệnh thần kinh thực vật, suy tuyến yên hoặc thượng thận, người dùng thuốc chẹn beta) hoặc người dùng thuốc giảm kali. Nồng độ glucose và kali huyết phải được theo dõi sát khi insulin được truyền tĩnh mạch. Thay đổi nhanh nồng độ glucose huyết có thể thúc đấy biểu hiện hạ glucose huyết bất luận nồng độ glucose huyết là bao nhiêu. Có thể giảm nguy cơ tiềm ấn hạ glucose huyết muộn sau ăn do insulin tác dụng nhanh bằng thay đổi giờ ăn, số lần ăn, lượng ăn, thay đổi tập luyện, giám sát thường xuyên glucose huyết, điều chỉnh liều insulin và/hoặc chuyển sang insulin tác dụng nhanh hơn (như insulin lispro, insulin glulisin). Hạ glucose huyết nặng và thường xuyên xảy ra là một chỉ định tuyệt đối thay đổi phác đồ điều trị. Người đái tháo đường trước khi lái xe, phải kiểm tra glucose huyết và phải có biện pháp tránh hạ glucose huyết (nguồn cung cấp glucose) trên xe.
- Xử lý hạ glucose huyết: Đối với hạ glucose nhẹ, tốt nhất là cho qua miệng 10 – 20 g glucose, hoặc bất cứ thức ăn dạng carbohydrat chứa glucose như nước cam hoặc nước quả, đường, đường phèn… Liều lượng có thể lặp lại 15 phút sau nếu glucose huyết vẫn dưới 70 mg/dl (tự đo) hoặc vẫn còn triệu chứng của hạ glucose huyết. Một khi glucose huyết trở lại bình thường, nên ăn một bữa nếu gần đến giờ ăn hoặc ăn một bữa phụ.
Tương tác với các thuốc khác
- Một số thuốc được biết là có tương tác với quá trình chuyển hóa glucose.
- Những thuốc sau đây có thể làm giảm nhu cầu insulin của bệnh nhân: Các thuốc điều trị đái tháo đường dạng uống, đồng vận thụ thể GLP-1, ức chế monoamine oxidase (MAOI), thuốc chẹn beta, thuốc ức chế men chuyển angiotensin (ACE), salicylat, các steroid đồng hóa và sulfonamid.
- Những thuốc sau đây có thể làm tăng nhu cầu insulin của bệnh nhân: Các thuốc tránh thai dạng uống, thiazid, glucocorticoid, các hormone tuyến giáp, các thuốc cường giao cảm, hormone tăng trưởng và danazol.
- Các thuốc chẹn beta có thể che lấp các triệu chứng hạ đường huyết.
- Octreotid/lanreotid có thể làm tăng hoặc giảm nhu cầu insulin.
- Rượu có thể làm tăng hoặc làm giảm tác dụng hạ đường huyết của insulin.
Lưu ý khi sử dụng
- Thuốc này chỉ dùng theo đơn của bác sĩ.
- Trước khi đi du lịch đến nơi có sự khác biệt về múi giờ, bệnh nhân nên tham khảo ý kiến bác sĩ, vì điều này có nghĩa là bệnh nhân phải tiêm insulin và dùng bữa ăn vào những thời điểm khác.
- Tăng đường huyết: Việc điều trị insulin không đủ liều hoặc không liên tục, đặc biệt trong đái tháo đường típ 1, có thể dẫn đến tăng đường huyết và nhiễm toan ceton do đái tháo đường. Thông thường, các triệu chứng đầu tiên của tăng đường huyết xuất hiện từ từ, kéo dài trong vài giờ hoặc vài ngày. Những triệu chứng này bao gồm khát, tiểu nhiều lần, buồn nôn, nôn, buồn ngủ, da khô đỏ, khô miệng, mất sự ngon miệng và hơi thở có mùi aceton. Trong đái tháo đường típ 1, các trường hợp tăng đường huyết không được điều trị cuối cùng sẽ dẫn đến nhiễm toan ceton do đái tháo đường, có khả năng gây tử vong.
- Hạ đường huyết: Bỏ một bữa ăn hay luyện tập thể lực gắng sức, không có kế hoạch có thể dẫn đến hạ đường huyết.
- Ở trẻ em, nên điều chỉnh liều insulin cho phù hợp (đặc biệt là chế độ ăn dựa trên insulin nền nhanh) giữa lượng thức ăn ăn vào và các hoạt động thể lực để giảm thiểu nguy cơ hạ đường huyết.
- Hạ đường huyết có thể xảy ra nếu liều insulin quá cao so với nhu cầu insulin (xem Tác dụng ngoại ý và Quá liều).
- Những bệnh nhân có kiểm soát glucose huyết được cải thiện rõ, ví dụ do liệu pháp insulin tích cực, có thể có thay đổi về những triệu chứng báo trước thường gặp của hạ đường huyết và nên được bác sĩ thông báo trước. Những triệu chứng báo hiệu thường thấy có thể mất đi ở những bệnh nhân mắc bệnh đái tháo đường đã lâu.
- Các bệnh đi kèm, đặc biệt tình trạng nhiễm trùng và sốt, thường làm tăng nhu cầu insulin của bệnh nhân. Các bệnh đi kèm ở thận, gan hoặc bệnh ảnh hưởng đến tuyến thượng thận, tuyến yên hoặc tuyến giáp có thể đòi hỏi thay đổi liều insulin.
- Chuyển sang từ các chế phẩm insulin khác: Khi chuyển bệnh nhân sang sử dụng loại insulin hay nhãn hiệu insulin khác nên thực hiện dưới sự giám sát chặt chẽ của nhân viên y tế. Những thay đổi về nồng độ, nhãn hiệu (nhà sản xuất), loại, nguồn gốc (insulin người, insulin analogue) và/hoặc phương pháp sản xuất có thể dẫn đến sự cần thiết thay đổi liều dùng. Những bệnh nhân được chuyển sang Levemir FlexPen từ một loại insulin khác có thể cần phải thay đổi liều của loại insulin mà họ đã sử dụng trước đó. Nếu việc điều chỉnh là cần thiết thì có thể thực hiện ở liều đầu tiên hoặc trong vài tuần hoặc vài tháng đầu.
- Phản ứng tại chỗ tiêm: Cũng như bất kỳ liệu pháp insulin nào khác, có thể có phản ứng tại chỗ tiêm, bao gồm đau, đỏ, nổi mề đay, viêm, vết bầm tím, sưng và ngứa. Thay đổi liên tục chỗ tiêm trong vùng tiêm có thể giúp làm giảm hoặc phòng tránh các phản ứng này. Những phản ứng trên thường thoáng qua trong vài ngày đến vài tuần. Trong một số trường hợp hiếm gặp, phản ứng tại chỗ tiêm có thể phải ngừng sử dụng Levemir FlexPen.
- Kết hợp thiazolidinedione và các insulin: Đã có báo cáo về các trường hợp suy tim sung huyết khi dùng thiazolidinedione phối hợp với insulin, đặc biệt ở những bệnh nhân có các yếu tố nguy cơ tiến triển suy tim sung huyết. Cần phải nhớ điều này nếu xem xét điều trị kết hợp thiazolidinedione với các thuốc insulin. Nếu sử dụng kết hợp, phải theo dõi bệnh nhân về các dấu hiệu và triệu chứng của suy tim sung huyết, tăng cân và phù. Phải ngừng sử dụng thiazolidinedione nếu xảy ra bất kỳ triệu chứng nào về tim xấu đi.
- Tránh nhầm lẫn/dùng sai thuốc: Bệnh nhân phải được hướng dẫn luôn luôn kiểm tra nhãn thuốc insulin trước khi tiêm để tránh nhầm lẫn giữa Levemir FlexPen và những thuốc insulin khác.
Phụ nữ mang thai và cho con bú
Phụ nữ mang thai:
- Có thể xem xét điều trị bằng Levemir FlexPen trong thời kỳ mang thai nếu lợi ích biện minh được cho nguy cơ có thể xảy ra. Một thử nghiệm lâm sàng ngẫu nhiên có đối chứng ở phụ nữ mang thai bị đái tháo đường típ 1 so sánh Levemir FlexPen (n=152) với insulin NPH (n=158), cả hai kết hợp với insulin aspart. Kết quả cho thấy insulin detemir và insulin NPH có hiệu quả tương đương và một dữ liệu an toàn tổng thể tương đương trong thời kỳ mang thai, kết quả của quá trình mang thai cũng như đối với thai nhi và trẻ sơ sinh.
- Các dữ liệu hậu mãi từ khoảng 300 kết quả bổ sung ở phụ nữ mang thai sử dụng Levemir FlexPen cho thấy insulin determir không có tác dụng bất lợi đến quá trình mang thai và không có độc tính gây dị tật hoặc độc tính đối với thai nhi/trẻ sơ sinh.
- Các dữ liệu trên động vật không cho thấy độc tính đối với sinh sản.
- Nói chung, kiểm soát tích cực glucose huyết và theo dõi phụ nữ mang thai bị đái tháo đường được khuyến cáo trong suốt quá trình mang thai và khi dự định có thai. Nhu cầu về insulin thường giảm trong 3 tháng đầu thai kỳ và tăng dần trong 3 tháng giữa và 3 tháng cuối thai kỳ. Sau khi sinh, nhu cầu insulin thường nhanh chóng trở lại các trị số như trước khi có thai.
Phụ nữ cho con bú:
- Không rõ là insulin detemir có được tiết vào sữa mẹ hay không. Không biết về tác dụng trên sự chuyển hóa của insulin detemir đã dùng đối với trẻ sơ sinh/trẻ nhỏ được nuôi bằng sữa mẹ vì insulin detemir là một peptide được tiêu hóa thành các acid amin trong đường tiêu hóa của người.
- Có thể cần phải điều chỉnh liều insulin ở phụ nữ cho con bú.
Người lái xe và vận hành máy móc
- Tác động trên khả năng lái xe và sử dụng máy móc: Khả năng tập trung và phản ứng của bệnh nhân có thể bị suy giảm do hậu quả của hạ đường huyết. Điều này có thể gây ra nguy hiểm trong những tình huống mà những khả năng này có tầm quan trọng đặc biệt (như đang lái xe hay đang vận hành máy móc).
- Bệnh nhân nên được nhắc nhở để thận trọng tránh tình trạng hạ đường huyết trong khi lái xe. Điều này rất quan trọng ở những bệnh nhân khó nhận biết hay không nhận biết được những dấu hiệu báo trước của hạ đường huyết hoặc ở những người thường hay bị hạ đường huyết. Cần cân nhắc việc lái xe trong những trường hợp này.
Bảo quản
Trước khi mở nắp: Bảo quản trong ngăn mát tủ lạnh. Để xa bộ phận làm lạnh. Không để đông lạnh. Đậy nắp FlexPen để tránh ánh sáng.
Levemir FlexPen phải được bảo vệ tránh nguồn nhiệt và ánh sáng quá mức.
Trong quá trình sử dụng hoặc mang theo dự phòng: Bảo quản dưới 30°C. Sử dụng trong vòng 6 tuần.
- Đánh giá SP
- Cảm nhận KH trên Facebook







 0818006928
0818006928 0818006928
0818006928